
В последнее время очень много обвинений звучит в адрес наших медиков. Да, не спорю, есть еще недочеты в работе. Но, обвиняя, некоторые не хотят замечать успехов, которых добились наши врачи. И все для того, чтобы ускорить выздоровление пациентов. То есть нас с вами. Работа врача — это тяжелый труд без выходных.
Но почему-то так повелось, что мы чаще ругаем, чем хвалим. А ведь на самом деле нам есть чем гордиться.
В этом году исполнилось 20 лет со дня создания кардиологического центра в Шымкенте. 1 августа 2000 года в бывшем здании профилактория «Шинник» был открыт первый в регионе областной кардиологический центр (ОКЦ).

Начиналось все очень скромно: с двух электрокардиографов и одного дефибриллятора. А всего через два года по результатам проделанной работы вышла первая статья «Определение кардиального тропонина Т при остром коронарном синдроме» в материалах первой международной конференции «Креативная кардиология. Новые технологии в диагностике и лечении заболеваний сердца» НЦССХ им. А. Н. Бакулева РАМН г. Москвы.
Наши специалисты-энтузиасты даже при минимальном оснащении спасали жизни людей. Как вы думаете, чего им это тогда стоило? Когда большинство из нас отдыхали после трудового рабочего дня в кругу семьи или отмечали праздники за столом, врачи продолжали работать и делать все от них зависящее, чтобы дать пациентам шанс на жизнь. Да и сегодня ничего не изменилось. Врачи все время на страже нашего здоровья.
Прорывом в лечении пациентов с инфарктом миокарда стало открытие инфарктного отделения. А в дальнейшем появилась острая необходимость открыть второе кардиологическое отделение для лечения пациентов с некоронарогенными заболеваниями сердца.
Особенно хочется отметить, что с первого дня открытия врачи-кардиологи кардиоцентра оказывают экстренную помощь всем жителям Шымкента и области, в том числе беременным и послеродовым женщинам по линии санитарной авиации.
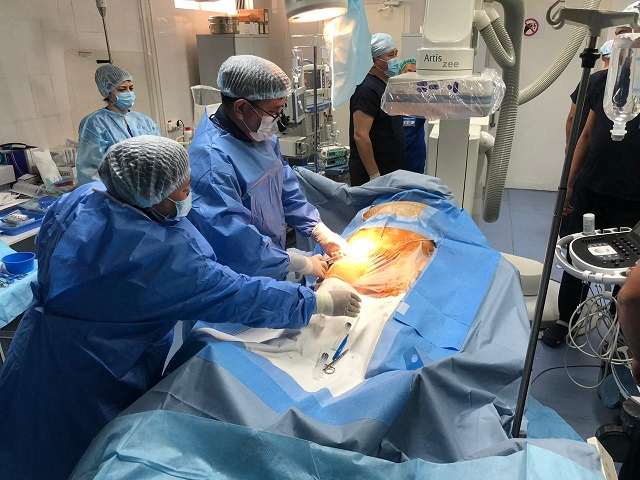
С 2002 года внедрены методы неинвазивного обследования больных с ишемической болезнью сердца: эхокардиография, мониторирование ЭКГ по Холтеру, суточное мониторирование артериального давления, нагрузочные стресс-тесты (тредмил-тест и велоэргометрия). В настоящее время отделение функциональной диагностики оснащено всей необходимой современной аппаратурой.
В «Школе сердца» и «Школе пациентов с артериальной гипертензией» действует система обучения пациентов, которая успешно внедрена в районных и городских поликлиниках.
С момента появления кардиоцентра диагностика и лечение пациентов проводятся по международным стандартам. В 2004 году открыта единственная в стране коронароангиографическая лаборатория, проводятся операции коронарных артерий. Первыми в Казахстане и восьмыми в мире врачи кардиоцентра с 2005 года начали применять кардиологическую ударноволновую терапию.
Время шло, рос опыт специалистов и их амбиции, и в 2007 году наш кардиологический центр стал единственной организацией в стране, включенной в Европейский регистр острого коронарного синдрома (ОКС).
Большой импульс развитию кардиологическая служба получила благодаря «Программе развития кардиологической и кардиохирургической помощи населению Республики Казахстан на 2007-2009 годы», принятой по Указу тогдашнего Президента РК Н. Назарбаева.
В 2009 году из местного бюджета были выделены средства на строительство нового здания кардиохирургического корпуса. И уже в мае этого же года впервые была выполнена операция на открытом сердце — аортокоронарное шунтирование. А чуть позже успешно внедрили в практику операции по аортокоронарному шунтированию, коррекции клапанного аппарата на открытом сердце в условиях искусственного кровообращения, а также операции по коррекции врожденных пороков сердца.
Высокую оценку шымкентскому областному кардиологическому центру дал Первый Президент Казахстана Н. Назарбаев, который посетил его в 2009 году. Он положительно оценил работу врачей и поставил ряд задач перед сотрудниками по дальнейшему усовершенствованию и расширению спектра услуг.
За время развития кардиохирургической службы в нашем регионе количество операций, проводимых на открытом сердце, выросло до 647 в год.
Врачи центра регулярно проходят обучение за рубежом и повышают квалификацию. Шымкентский кардиологический центр вошел в пятерку лучших в мире.
Специалисты из Японии, посетившие центр, отметили высокий профессионализм наших врачей и условия, созданные здесь для пациентов. Так что нам есть чем гордиться!
Наш кардиоцентр не только не отстает, но и по многим параметрам опережает центры развитых стран. К нам приезжают лечиться из всех регионов республики.
Здесь оказывают медицинскую помощь высокого качества благодаря применению современных медицинских технологий, с использованием новейшего диагностического оборудования и привлечением высококвалифицированного медицинского персонала.
Городской центр продолжает совершенствоваться и идти в ногу со временем. В прошлом году он был реорганизован путем слияния с НАО «Национальный научный кардиохирургический центр» (НАО «ННКЦ»). И это стало очередным большим шагом в развитии. В апреле этого года должность председателя правления НАО «Центр сердца Шымкент» (НАО «ЦСШ») занял врач-кардиохирург высшей категории Д. Суйгенбаев.

Дархан Жорабекович родился в Шымкенте. Окончил Казахскую государственную медицинскую академию в Нур-Султане. Работал в НАО «ННКЦ» под руководством учителя и наставника, известного кардиохирурга Юрия Пя.
Одно из основных направлений, начало которому уже положено в НАО «Центр сердца Шымкент», является внедрение хирургических методов лечения хронической сердечной недостаточности. На прошлой неделе команды кардиохирургов и кардиологов НАО «ЦСШ» и НАО «ННКЦ» провели две уникальные операции по имплантации устройства механической поддержки левого желудочка (left ventricular assist device).
Дархан Жорабекович рассказал о самочувствии пациентов, мы поговорили также о новых методах, внедряемых в НАО «ЦСШ», и о трансплантации органов.
— Дархан Жорабекович, операции по имплантации устройства механической поддержки левого желудочка проводятся далеко не в каждой стране. В чем уникальность этого метода?
— Эта операция очень редкая, проводится пациентам с тяжелой некурабильной формой сердечной недостаточности. Раньше такие пациенты (а в южном регионе их очень много) погибали. Но сегодня мы имеем возможность лечить данную категорию больных хирургически. Уникальность операции заключается в том, что делается она через небольшой разрез, 4-5 сантиметров, между ребрами. Раньше же разрезали грудину. За несколько часов специалисты устраняют врожденные дефекты межпредсердной перегородки. После такой операции курс реабилитации пациентов гораздо меньше. Подобные манипуляции выполняются не везде. На постсоветском пространстве в Средней Азии только у нас в Казахстане работает эта программа. То есть существует целая «Дорожная карта» по оказанию помощи таким пациентам. Сегодня они помогут вести полноценный образ жизни. В нашей стране более 400 больных с имплантированным левым желудочком. Некоторые пациенты, даже когда появляется донор, отказываются и живут с искусственными желудочками. Их это устраивает.
— Какое заболевание в нашем регионе стоит на первом месте?
— Ишемическая болезнь сердца. Это одна из частых причин, которая приводит к тяжелой сердечной недостаточности, и впоследствии может потребоваться пересадка сердца. Причиной этого заболевания является атеросклероз. Он есть у всех: и у нас с вами, и у детей. Но не у всех он приводит к ишемической болезни сердца. Есть факторы риска развития атеросклероза: мужской пол, возраст, давление, лишний вес, высокий уровень холестерина в крови, сахарный диабет. Все это в совокупности приводит к ишемической болезни сердца. Изнутри поражаются артерии. Они покрываются налетом, как накипью стенки чайника. Сосуды же, как трубы, они забиваются, и в какой-то момент образуется тромб, который закупоривает просвет полностью. А этот сосуд кровоснабжает определенную зону сердечной мышцы. Если сосуд маленький, то человек этого не почувствует, а если это в самом начале отхождения и сосуд кровоснабжает большую зону мышцы, то случается крупноочаговый инфаркт.
— Какая на сегодня самая большая проблема существует в кардиологии?
— Донорство. Это большая проблема. Всего было сделано 84 трансплантации, то есть было 84 донора. Все в Нур-Султане. Из этого количества только один был из Шымкента. Среди пациентов, которые сейчас стоят в очереди на трансплантацию, процентов 40 из южного региона: Тараз, Шымкент, Туркестанская область. А доноров нет.
— C чем это связано?
— С неосведомленностью людей. Надо освещать эту проблему. Говорить о ней, чтобы люди знали. Как пример — вакцинация от коронавируса. Широко стали освещать ее преимущества, и люди пошли на вакцинацию. А ведь сначала многие не хотели. Конечно, не все так просто. Думаю, это связано с ментальностью, психологией человека. Чаще всего донорами являются пациенты после ДТП, которым констатировали смерть мозга. Близким, зная, что сердце еще бьется, очень трудно принять смерть родного человека.
— Что можете сказать о коллективе центра?
— Я здесь работаю чуть больше полугода. Это единственный центр в городе, который оказывает кардиологическую, кардиохирургическую, аритмологическую и интервенционную помощь пациентам с сердечно-сосудистой патологией как жителям города, так и всего региона. Преимущество нашего центра в том, что здесь трудятся высококвалифицированные специалисты, некоторые по много лет, текучки кадров нет. Это говорит о стабильности. Хочется отметить не кого-то отдельно, а весь коллектив.
— Какие задачи Вы перед собой ставите?
— Наша цель — вывести шымкентский кардиоцентр на уровень национального научного кардиохирургического центра, который на сегодня входит в двадцатку лучших клиник мира. Уверен, что с этой задачей при поддержке НАО «ННКЦ» и корпоративного фонда University Medical Center справимся. Это вполне реально.
И мы уже начали. В интервенционной службе проводим транскатетерную имплантацию аортального клапана. Пациенты с критическим сужением аортального клапана имеют большой риск внезапно погибнуть. Если у таких больных сердце останавливается, то оно уже не «заведется». Раньше им делали открытые операции в условиях искусственного кровообращения и интубационного наркоза. Но сегодня подобные операции уже выполняются через бедренную артерию.
Имплантируется клапан без разреза грудной клетки и без искусственного кровообращения. Через несколько дней после операции пациент выписывается домой.
При расслоении аорты имплантируем стент-графты. Аорта — главный сосуд. Есть такое заболевание — расслаивающая аневризма аорты, это когда стенка истончается и аорта расширяется в диаметре. В большинстве случаев происходит разрыв, в малых — расслоение, чаще всего заканчивающееся летальным исходом. Вот таким пациентам устанавливается стент-графт. Если раньше эти операции выполнялись открытым методом с большими рисками и очень большой летальностью, то сегодня риски минимизированы.
— Благодарю за интересную беседу.

Справка «ЮК»
Сегодня более трех тысяч казахстанцев остро нуждаются в пересадке органов, среди них 113 детей. Счет у некоторых пациентов идет не на дни, а на часы. Чаще других органов казахстанцам требуются почки — 91,5%, сердце — 4,4%, печень — 4% и легкие, включая легочно-сердечный комплекс, — 0,1%.
Согласно статье 210 и пунктам 1 и 3 статьи 212 Кодекса РК «О здоровье народа и системе здравоохранения» от 7 июля 2020 года донором может быть живой человек (прижизненный донор) и умерший (посмертный донор).
Прижизненным донором органов и тканей может быть гражданин в возрасте 18 лет и старше, дееспособный, находящийся с потенциальным реципиентом (пациент, нуждающийся в пересадке органа) в генетической связи или имеющий с ним тканевую совместимость (иммунологическое свойство органических тканей, способствующее их приживлению к тканям другого организма), выразивший письменное нотариально удостоверенное согласие на изъятие одного из парного органа (почки) или части органа (печень), прошедший всестороннее медицинское обследование, подтверждающее, что изъятие органа (части органа) не повлечет за собой необратимого расстройства его здоровья.
Решение о пересадке органа (части органа) от прижизненного донора в Казахстане принимает этическая комиссия, которая с целью исключения злоупотребления и повышения безопасности рассматривает все перечисленные выше подтверждающие документы, устанавливает генетическую связь между потенциальным реципиентом и прижизненным донором.
Посмертный донор — человек в возрасте 18 лет и старше, которому констатирована необратимая гибель головного мозга, а его органы или ткани могут быть использованы для трансплантации реципиенту. Один посмертный донор может подарить жизнь семи людям!
Татьяна Бурдель
В нашем Telegram-канале много интересного, важные и новые события. Наш Instagram. Подписывайтесь!
